Центр общественного здоровья и медицинской профилактики
режим работы: пн-пт 7.00-20.00,
тел.: (861) 226-27-90,
регистратура: (861) 226-27-67
Школа здоровья "Инфаркт миокарда"
Общий регламент
Цикл образовательной подготовки состоит из трех занятий, продолжительностью 1,5 часа каждое (из двух частей по 45 минут каждая). Работа школы строится на групповой и индивидуальной основе – в течение 3-х дней или в течение одного семинарского дня.
План занятий
|
N°пп |
Тема занятий |
Ответственный за исполнение |
|---|---|---|
|
1 |
2 |
3 |
|
1 |
Сердечно-сосудистые заболевания – наиболее актуальная проблема здравоохранения. Атеросклероз, как этиологическая причина ишемической болезни сердца (ИБС), самым опасным клиническим проявлением которой является инфаркт миокарда.Что способствует возникновению ишемической болезни сердца. Заболевания, предшествующие инфаркту миокарда (стенокардия, кардиосклероз). Клинические симптомы и течение инфаркта миокарда. Возможные осложнения. Госпитализация и больничный режим. Принципы лечения.Тест на угрозу инфаркта. |
|
|
2 |
Неотложные меры самопомощи и взаимопомощи при сердечном приступе (инфаркте миокарда). Суммарный сердечно-сосудистый риск (прогностическое значение и методика определения). Питание при ишемической болезни сердца. |
|
|
3 |
Первичная профилактика сердечно-сосудистых заболеваний. Приложение "Список сокращений и условных обозначений" |
|
ЗАНЯТИЕ 1
Сердечно-сосудистые заболевания – наиболее актуальная проблема здравоохранения.
Сердечно-сосудистые заболевания продолжают оставаться наиболее актуальной проблемой здравоохранения большинства стран мира, в том числе России, несмотря на существенный прогресс последних десятилетий в сфере диагностики и лечения этой патологии. ССЗ - ведущая причина смерти населения РФ (вклад в общую смертность составляет 57%). Коэффициент смертности (число умерших на 100000 населения) от болезней системы кровообращения(БСК) в 2011 году в РФ составил 753 случая, тогда как в развитых европейских странах он в 3-4 раза ниже. Согласно данным официальной статистики 2011 года в России более 160 тысяч людей умирают от БСК в трудоспособном возрасте, что составляет 15,3 % от всех умирающих по этой причине. Особенно это касается мужчин, смертность которых в 2011 г. составила 304 случая на 100 000 мужчин трудоспособного возраста. Женщины в трудоспособном возрасте умирают значительно реже - 65 случаев на 100 000 женщин трудоспособного возраста, однако общая смертность от БСК у женщин выше, чем у мужчин: 768 и 735 случаев на 100 000 женщин и мужчин соответственно.
Среди причин сердечно-сосудистой смертности на первом месте стоит ишемическая болезнь сердца (ИБС) - 397 случаев на 100000 человек или 53%, на втором –цереброваскулярные болезни (ЦВБ) - 233 случаев на 100000 человек или 31%.
Показатели ожидаемой продолжительности жизни в России ниже, чем в странах Европейского союза, на 8-11 лет. ССЗ -наиболее частая причина госпитализаций и потерь трудоспособности населения РФ. Экономический ущерб от ССЗ в РФ составляет около 1 триллиона рублей ежегодно.
Европейское общество кардиологов совместно с Европейской ассоциацией кардиоваскулярной профилактики и реабилитации выделяют 5 убедительных обоснований необходимости усиления мер по профилактике ССЗ:
1) ССЗ – основная причина преждевременной смерти, инвалидности и высоких затрат здравоохранения;
2) в основе патологии наиболее часто лежит атеросклероз, протекающий многие годы скрытно и, как правило, уже сильно выраженный при появлении симптомов;
3) смерть от ССЗ, обусловленных атеросклерозом, инфаркт миокарда и инсульт часто развиваются внезапно, когда медицинская помощь не может быть оказана и поэтому многие эффективные клинические вмешательства в этих ситуациях не применимы или паллиативны;4) широкая распространенность ССЗ достоверно связана с образом жизни и модифицируемыми биологическими факторами риска;
5) научно доказано, что модификация ФР снижает смертность и заболеваемость как среди лиц без признаков болезни, так и среди больных ССЗ.
Атеросклероз, как этиологическая причина ишемической болезни сердца (ИБС), самым опасным клиническим проявлением которой является инфаркт миокарда.
Атеросклероз – распространенное хроническое заболевание, характеризующееся липидной инфильтрацией внутренней оболочки аорты, артерий крупного и среднего калибра и разрастанием в их стенках соединительной ткани. При атеросклерозе суживается просвет артерий, возрастает плотность артериальной стенки, уменьшается ее растяжимость; в отдельных случаях наблюдается аневризматическое растяжение стенок артерий.
Одним из основных факторов развития атеросклероза считают дислипидемию- отклонение от нормы одного или более показателей липидного обмена: общий холестерин более 5 ммоль/л; холестерин липопротеидов высокой плотности у женщин менее 1.0 ммоль/л, у мужчин менее 1,2 ммоль/л; холестерин липопротеидов низкой плотности более 3 ммоль/л; триглицериды более 1,7 ммоль/л.
Стойкиедислипидемии, как правило, носят семейно-наследственный характер. Возникновению липидных нарушений и развитию заболевания способствует длительное употребление пищи, содержащей избыток жиров животного происхождения, богатых холестерином. Кроме дислипидемии, большое значение в возникновении ожирения имеют артериальная гипертония, ожирение, недостаток физической активности и курение.
Клинические проявления атеросклероза зависят от преимущественной локализации процесса. При атеросклеротическом сужении венечных артерий развивается ишемическая болезнь сердца.
Ишемическая болезнь сердца – патология сердца, обусловленная острой или хронической рецидивирующей ишемией миокарда, то есть несоответствием между снабжением миокарда кислородом и потребности в нем вследствие сужения или закупорки атеросклеротическими бляшками просвета венечных артерий сердца либо в результате их тромбоза или спазма.
К ишемической болезни сердца (ИБС) относят несколько самостоятельно рассматриваемых форм патологии, различающихся проявлениями и выраженностью последствий ишемии миокарда: стенокардию, инфаркт миокарда, кардиосклероз, проявляющийся нарушениями сердечного ритма и/или развитием сердечной недостаточности.
Ишемия миокарда отрицательно отражается на функциях сердца – его сократимости, автоматизме, возбудимости, проводимости. Кратковременная ишемия обычно проявляется приступом стенокардии или ее эквивалентами: преходящим нарушением ритма, одышкой, головокружением и другое, при этом в миокарде не успевают возникнуть выраженные морфологические изменения. Длительная ишемия (20-30 минут и более), особенно при закрытии коронарной артерии тромбом, завершается некрозом участка сердечной мышцы, подвергшегося ишемии, - инфарктом миокарда.
Врачи боятся ИБС больше, чем инфаркта. Когда происходит инфаркт, картина более-менее ясна, и врачи знают, что делать, как с ним бороться и как человеку жить после получения инфаркта. С ишемической болезнью все не так просто. Ее и установить сложнее, и лечение нужно комплексное, и главное, что она непредсказуема, как мина замедленного действия, не знаешь, когда взорвется инфарктом миокарда. Основная опасность ИБС состоит в том, что "разрядка" может произойти неожиданно, хотя чаще она проявляет себя симптомами стенокардии той или иной степени выраженности.
Что способствует возникновению ишемической болезни сердца.
К у р е н и е
Алкалоид "никотин", содержащийся в листьях табака и поступающий в организм человека в процессе курения, приводит к стимуляции надпочечников и сужению кровеносных сосудов, что выражается нарушением кровоснабжения органов и тканей.
Подавляющее большинство "инфарктников" и страдающих стенокардией – заядлые курильщики. Риск сердечного приступа у курильщика, как минимум, в два раза выше, чем у некурящего. Если же у человека к тому же повышен уровень холестерина в крови, а также зашкаливает артериальное давление, при постоянном курении риск сердечного приступа и остановки сердца повышается в 8-10 раз. Дело в том, что сердечная мышца остается здоровой лишь в том случае, если в ней через коронарные артерии сохраняется хороший ток крови. С возрастом сосуды изнашиваются и сужаются. Так вот курильщики во много раз ускоряют этот процесс. Когда мы вдыхаем табачный дым, уже через пятьдесят секунд после первой затяжки начинает увеличиваться частота сердечных сокращений. Далее повышается кровяное давление, сосуды сжимаются, и сердце начинает работать с удвоенной нагрузкой, чтобы успешно справиться с поставкой кислорода в жизненно важные органы.
Стоит помнить также, что оксид углерода гораздо легче, нежели кислород, соединяется с гемоглобином крови. Это значит, тканям кислорода начинает резко не хватать. Эти процессы значительно усугубляют содержащиеся в табачном дыме оксид азота, кадмий и цианид водорода. Этот список кошмаров можно еще продолжать, но, кажется, суть ясна: у курильщиков абсолютно здорового сердца не бывает. При этом глубоко заблуждаются те, кто считают болезни сердца от курения – уделом пожилых людей. Инфарктам, вызванным передозировкой никотина в крови подвержена именно молодежь. Для представительниц слабой половины человечества риск всегда намного выше, чем для мужчин, поскольку женский организм намного более чувствителен к воздействию никотина.
А л к о г о л ь
Алкоголь при систематическом и чрезмерном его употреблении оказывает крайне неблагоприятное воздействие на сердце и сосуды. Продукты распада алкоголя вызывают напряжение сосудов, увеличивают потребность сердца в кислороде, одновременно провоцируя перебои в сердечных сокращениях. Алкоголь оказывает токсическое действие на самые мелкие сосуды – капилляры. Наконец, он угнетает сокращения сердечной мышцы. Поэтому при алкогольном опьянении может наблюдаться сердечная недостаточность. Все это в дальнейшем сказывается на работе сердечно-сосудистой системы, увеличивая риск развития инфаркта миокарда.
При алкоголизме поражаются сосуды, нарушается кровоснабжение сердца. Этиловый спирт, содержащийся в алкогольных напитках, оказывает и прямое токсическое действие на сердце, нарушая все обменные процессы в нем.
Н а с л е д с т в е н н о с т ь
Значение наследственной предрасположенности к возникновению стенокардии и инфаркта миокарда уже отмечается врачами. Это особенно бросается в глаза, когда речь идет о сравнительно молодых людях, к тому же не страдающих гипертонической болезнью, которая наряду с атеросклерозом является значительным предопределяющим фактором.
Обследование близких родственников показало, что среди родственников больного мужчины частота стенокардии у родственников-мужчин равна 1:10, а у родственников-женщин 1:12. Следовательно, наследственность – далеко не ведущий фактор риска, но она существенно отягощается, когда к ней присоединяются курение, ожирение, гипертония и другие факторы риска.
П р о ф е с с и я
Этот фактор является второстепенным. Многие врачи считают, что у людей, занятых физической работой, заболеваемость инфарктом меньше, чем у людей умственного труда. Однако это не совсем так. При перечислении всех причин инфаркта упоминается малоподвижный образ жизни и эмоциональное напряжение. И именно они обусловливают "вредность" профессии. Однако можно заниматься физической работой с постоянным нервным напряжением.
В тоже время, имеются данные, подтверждающие, что обычно к развитию инфаркта миокарда предрасполагают профессии, связанные с большим умственным напряжением, чрезмерным волнением и в то же время с недостаточной физической активностью.
С а х а р н ы й д и а б е т
Это заболевание предрасполагает к развитию атеросклероза и сердечной недостаточности, а значит, способствует развитию инфаркта миокарда. Как известно, при сахарном диабете нарушается синтез гормона инсулина, в результате чего нарушаются все виды обмена, в том числе липидного.
У женщин молодого возраста инфаркт миокарда встречается гораздо реже, чем у мужчин, но именно сахарный диабет способен уравнять частоту болезни у больных разного пола. Установлено, что все диабетики, болеющие более 10 лет, имеют атеросклероз выраженного характера, а значит, вероятность их заболевания инфарктом миокарда достаточно высока. По мнению ряда исследователей, причина нарушений сосудистой стенки заключается не только в нарушении обменных процессов, но и в непосредственном влиянии "неутилизированного" сахара на стенку сосудов.
О к р у ж а ю щ а я с р е д а
По данным Всемирной организации здравоохранения здоровье человека в значительной мере (до 50%) зависит от качества окружающей среды, а в зонах экологического неблагополучия этот вклад намного больше. Соответственно, в таких неблагополучных зонах значительно возрастает риск сердечно-сосудистых заболеваний, в том числе инфаркта миокарда.
И з б ы т о ч н а я м а с с а т е л а
Этот фактор в большой степени связан с нарушением жирового обмена, т.е. опять дело в нарушении жирового баланса в организме. Избыточная масса тела влияет как на развитие атеросклероза, так и на развитие сердечной недостаточности. Предупреждение ожирения – один из наиболее эффективных методов борьбы с атеросклерозом. Другими словами, похудание (в разумных пределах!) снижает риск заболевания инфарктом миокарда.
Н а р у ш е н и е л и п и д н о г о (ж и р о в о г о) о б м е н а
Как уже говорилось, при нарушении жирового обмена плотность стенок сосудов нарушается, риск появления атеросклероза увеличивается, а следовательно, увеличивается и риск развития инфаркта миокарда. К тому же нарушение жирового обмена приводит к образованию пристеночных кровяных сгустков – бляшек, закупоривающих венечные артерии.
С о ч е т а н и е н е б л а г о п р и я т н ы х ф а к т о р о в
Обычно к инфаркту миокарда приводит не один, а сочетание нескольких факторов риска. Так, нарушения только жирового обмена вызывают сердечные заболевания менее чем в 20% случаев. А гипертоническая болезнь плюс нарушения жирового обмена, плюс курение и избыточная масса тела в сумме составляют уже около 50%. Почти у половины обследованных лиц, имеющих сразу четыре фактора риска, в течение 10 лет развилась ишемическая болезнь сердца, у многих из них она закончилась инфарктом миокарда.
Все "зловредные" факторы начинают как бы действовать сообща. Малоподвижный образ жизни и избыточная масса тела создают общие и местные предпосылки обменных нарушений, а, скажем, курение добавляет к ним сосудистые нарушения.
Заболевания, предшествующие инфаркту миокарда (стенокардия, кардиосклероз).
С т е н о к а р д и я – распространенное заболевание, заключающееся в возникновении приступов боли в сердце. Основная причина возникновения стенокардии – атеросклероз венечных артерий с последующим развитием ишемической болезни сердца, одним из начальных клинических проявлений и является стенокардия.
Различают стенокардию напряжения и стенокардию покоя. При стенокардии напряжения болевой приступ возникает во время физической (иногда эмоциональной) нагрузки и обычно проходит через 1-2 минуты после ее прекращения. Продолжительность тяжелого приступа может достигать 20-30 минут, при котором могут развиваться мелкоочаговые дистрофические или некротические поражения миокарда. В подавляющем большинстве случаев боль локализуется глубоко за грудиной, чаще всего на уровне верхней трети тела грудины. Иногда зона наиболее сильной боли смещена несколько влево или вправо от срединной линии. Больные определяют боль как сжимающую, давящую, иногда как ломящую, распирающую или жгучую. Интенсивность боли различна: от труднопереносимой до едва выраженной. В типичных случаях боль иррадиирует в левое плечо, левую руку, либо в шею. При тяжелом приступе могут наблюдаться гиперемия или бледность лица, появление на нем капелек пота, некоторое повышение или снижение артериального давления, расширение зрачков. Прием нитроглицерина в подавляющем большинстве случаев полностью купирует приступ в течение 1-2 минут.
При стенокардии покоя связь болевого приступа с физической нагрузкой отсутствует. У ряда больных приступы провоцируются психоэмоциональным напряжением. Приступы стенокардии покоя отличаются большей продолжительностью (15-20 минут), при них часто отмечается нарушение сердечного ритма. Эффективность нитроглицерина для купирования приступа невелика.
Течение стенокардии во многом зависит от тяжести и темпов прогрессирования поражения коронарных сосудов. В одних случаях проявления стенокардии в течение многих лет может оставаться неизменным, в других наблюдается медленное, но постоянное нарастание симптомов. Однако в любом случае стенокардия по не всегда известным причинам может внезапно приобрести быстропрогрессирующее течение и завершиться инфарктом миокарда.
К а р д и о с к л е р о з – частичное замещение ткани миокарда соединительной тканью вследствие хронической ишемии из-за недостатка кровоснабжения. От этого ухудшается насосная функция сердца, нарушается распространение электороимпульса по миокарду. Кардиосклероз, предшествующий инфаркту миокарда, носит диффузный характер – элементы соединительной ткани относительно равномерно распределены по всему миокарду. Еще одна форма кардиосклероза – очаговый или рубцовый – развивается уже как исход инфаркта миокарда (постинфарктный кардиосклероз). Диффузный кардиосклероз при ишемической болезни сердца часто называют атеросклеротическим кардиосклерозом; он может сочетаться с очаговым постинфарктным кардиосклерозом. Проявляется кардиосклероз различной выраженностью сердечной недостаточности (одышка, тахикардия, утомляемость) и нарушением сердечного ритма.
Клинические симптомы и течение инфаркта миокарда.
Инфаркт миокарда – острая форма ишемической болезни сердца, завершающаяся омертвением части сердечной мышцы вследствие прекращения притока крови по одной из ветвей коронарных артерий или в результате поступления ее в количестве, не обеспечивающем сердце кислородом. Инфаркт миокарда возникает в кровеносных сосудах, когда они сужаются при атеросклерозе, а в месте сужения образуется тромб – кровяной сгусток, который полностью или частично закупоривает сосуд. В результате "отключается" более или менее обширный участок сердца, в зависимости от того, какую часть миокарда снабжал кровью закупоренный участок. Тромб перекрывает кислород сердечной мышце, от недостатка которого она и начинает отмирать.
Типичные проявления инфаркта миокарда – ощущение сильного сдавления или боли за грудиной либо несколько левее или правее от нее. Боль чаще всего сжимающая, давящая, раздирающая (чувство кола в груди), иногда жгучая. Характерна иррадиация боли в левое надплечье, плечо, руку, реже в шею и нижнюю челюсть, иногда в правую половину плечевого пояса. Изредка боль локализуется в эпигастральной области. В отличие от стенокардии боль при инфаркте миокарда продолжается более получаса, обычно несколько часов. Принятый нитроглицерин приносит лишь незначительное и кратковременное облегчение. Часто отмечается резкая слабость и холодный пот. Нередко в острой стадии инфаркта миокарда у больных наблюдается тошнота, рвота, икота, вздутие живота, имеющие рефлекторный характер. В некоторых случаях инфаркт миокарда протекает практически бессимптомно.
Лицо больного в период боли имеет страдальческий вид, кожа обычно бледная, иногда с цианотичным оттенком. Дыхание учащенное. Артериальное давление в момент возникновения боли может повышаться, но вскоре падает до необычно низкого для больного уровня. Пульс частый, сердечные тоны ослаблены. У большинства больных можно выявить различные аритмии сердца.
Восстановительный период длится 4-6 недель. Протекает он у различных больных по-разному. Чаще всего в этот период больные сохраняют работоспособность, но у них иногда случаются приступы стенокардии. В редких случаях течение постинфарктного периода прерывается наступлением повторного инфаркта.
Возможные осложнения инфаркта миокарда.
Наиболее грозными осложнениями в остром периоде инфаркта миокарда являются кардиогенный шок, сердечная астма и отек легких, разрыв некротизированной стенки желудочка сердца.
К а р д и о г е н н ы й ш о к проявляется резким падением артериального давления и симптомами тяжелых расстройств периферического кровоснабжения. Характерен внешний вид больного: кожа бледная с серовато-синюшным оттенком, черты лица заострены, лицо покрыто холодным потом, подкожные вены спадаются и их нельзя различить при осмотре. Руки и ноги холодные на ощупь. Пульс нитевидный. Моча почти не отделяется. Больной впадает в бессознательное состояние.
С е р д е ч н а я а с т м а и о т е к л е г к и х – проявления левожелудочковой сердечной недостаточности. В ряде случаев, особенно у больных пожилого возраста, болевой синдром отсутствует или выражен незначительно и основным проявлениемосложненного инфаркта миокарда становится приступ удушья. Характерна нарастающая одышка, переходящая в удушье, появляется кашель (сначала сухой, затем с розовой мокротой), прослушиваются влажные хрипы в легких. Больной стремится принять сидячее положение.
Р а з р ы в стенки желудочка и связанная с ним тампонада сердца в подавляющем большинстве случаев приводят к смерти в течение нескольких минут.
Госпитализация и больничный режим. Принципы лечения.
Независимо от того, удалось ли снять боль полностью или частично, всем больным инфарктом миокарда показана экстренная госпитализация. Больного переносят в транспортное средство на носилках. В стационар больного транспортируют в положении лежа: при наличии признаков левожелудочковой недостаточности (удушье, клокочущее дыхание) головной конец носилок приподнимается. Больных острым инфарктом миокарда госпитализируют в специальные палаты (блоки) интенсивной терапии, оборудованные аппаратурой, позволяющей вести мониторное наблюдение – постоянно контролировать ЭКГ и другие показатели кровообращения.
В стационаре начинают лечение, направленное на растворение тромба в коронарной артерии или на предупреждение прогрессирование тромбоза. Назначают капельные вливания средств, поддерживающие деятельность сердечно-сосудистой системы, обезболивающие препараты и др. Особое значение в сохранении жизни больного имеет своевременно начатое и достаточно энергичное лечение осложнений инфаркта миокарда.
Хирургическое лечение показано, если выявлен стеноз крупной ветви коронарной артерии. Применяется операция расширения суженного участка артерии с помощью специального катетера, на конце которого укреплен баллон, способный расправляться, когда в него нагнетают жидкость под давлением. Иногда проводят операцию аортокоронарного шунтирования – создание с помощью протезов обходных путей между аортой и коронарной артерией ниже участка сужения.
Режим больного инфарктом миокарда зависит от размеров очага или очагов (если их несколько) поражения сердечной мышцы и времени, прошедшего с начала заболевания. При мелкоочаговом инфаркте постельный режим назначают на 1-2 дня. Если врач убеждается, что тенденции к расширению или рецидивированию инфаркта отсутствуют, больного переводят в палату, а через неделю ему разрешают двигаться в пределах отделения с постепенной дальнейшей активизацией. При неосложненном обширном инфаркте миокарда больного обычно начинают сажать в постели с помощью медсестры или методиста ЛФК на 7-й день заболевания, разрешают ему ходить по палате на 14-й день; выписывают из стационара примерно через 28-30 дней с начала заболевания. Вообще режим для больных инфарктом миокарда устанавливает врач и исключительно индивидуально для каждого больного.
К реабилитационным мероприятиям относится своевременное расширение режима, назначение лечебной физкультуры. К концу пребывания в стационаре больной осваивает ходьбу на 1,5-2 км и 2 пролета лестницы. Психологически полезна доверительная беседа с больным о других больных, лежавших в стационаре с таким же заболеванием, а теперь ведущих полноценную трудовую деятельность и нормальную семейную жизнь.
При неосложненном мелкоочаговом инфаркте миокарда прогноз в отношении жизни и восстановления трудоспособности обычно благоприятный. В остальных случаях выздоровление по тем или иным причинам расценивается как частичное, поскольку наличие постинфарктного рубца предрасполагает к нарушениям ритма сердца и постепенному развитию сердечной недостаточности.
Тест на угрозу инфаркта.
В медицинской литературе очень популярен тест для самостоятельного определения вероятности возникновения инфаркта миокарда.
|
|
Очки |
Ваши очки |
|---|---|---|
|
Возраст (лет) |
|
|
|
20 – 30 |
1 |
|
|
31 – 40 |
2 |
|
|
41 – 50 |
3 |
|
|
51 – 60 |
4 |
|
|
Свыше 60 |
5 |
|
|
Пол |
|
|
|
Женский |
1 |
|
|
Мужской |
2 |
|
|
Стресс |
|
|
|
Носит ли Ваш образ жизни стрессовый характер? |
|
|
|
Нет |
0 |
|
|
Отчасти |
4 |
|
|
Да |
8 |
|
|
Носит ли Ваша работа стрессовый характер? |
|
|
|
Нет |
0 |
|
|
Отчасти |
4 |
|
|
Да |
8 |
|
|
Наследственные факторы |
|
|
|
Отсутствие кровных родственников с инфарктом |
0 |
|
|
Один кровный родственник с инфарктом, случившимся после 60-летнего возраста |
1 |
|
|
Один кровный родственник с инфарктом, случившимся до 60-летнего возраста |
2 |
|
|
Два таких родственника |
3 |
|
|
Три таких родственника |
8 |
|
|
Курение |
|
|
|
Не курите |
0 |
|
|
Трубка |
3 |
|
|
10 сигарет в день |
2 |
|
|
20 сигарет в день |
4 |
|
|
30 сигарет в день |
5 |
|
|
40 сигарет в день |
8 |
|
|
Питание |
|
|
|
Очень умеренное, мало мяса, жиров, хлеба и сладкого |
1 |
|
|
Несколько избыточное |
3 |
|
|
Чрезмерное, без всяких ограничений |
7 |
|
|
Давление крови |
|
|
|
Меньше 130/80 |
0 |
|
|
До 140/90 |
1 |
|
|
До 160/90 |
2 |
|
|
До 180/90 |
3 |
|
|
Свыше 180/90 |
8 |
|
|
Вес |
|
|
|
Идеальный вес |
0 |
|
|
5 килограммов сверх нормы |
2 |
|
|
10 килограммов сверх нормы |
3 |
|
|
15 килограммов сверх нормы |
4 |
|
|
20 килограммов сверх нормы |
5 |
|
|
Более 20 килограммов сверх нормы |
6 |
|
|
Физическая активность |
|
|
|
Высокая |
0 |
|
|
Умеренная |
1 |
|
|
Низкая |
3 |
|
|
Сидячая работа, никаких физических упражнений |
5 |
|
|
С У М М А |
|
|
До 10 очков – риск получить инфаркт миокарда почти отсутствует.
11 – 18 очков – риск минимальный, но есть явная тенденция к его нарастанию.
19 – 25 очков – риск налицо. Подумайте, как уменьшить влияние неблагоприятных факторов.
26 – 32 очка – согласно статистике, каждый шестой мужчина в высокоразвитых странах погибает от инфаркта миокарда. Если вы не хотите оказаться в их числе, обратитесь к врачу и вместе с ним разработайте программу укрепления сердца.
Свыше 32 очков – положение очень серьезное. Надо обратиться к врачу, немедленно избавиться от вредных привычек и приступить к постепенной тренировке сердечной мышцы.
ЗАНЯТИЕ 2
Министерством здравоохранения Российской Федерации рекомендованы для применения на практике разработанные Федеральным Государственным Бюджетным Учреждением "Государственный научно-исследовательский центр профилактической медицины" Минздрава России и опубликованные в методических рекомендациях "Организация проведения диспансеризации и профилактических медицинских осмотров взрослого населения":
- "Неотложные меры самопомощи и взаимопомощи при развитии острых жизнеугрожающих заболеваний (состояний.)";
- "Суммарный сердечно-сосудистый риск (прогностическое значение и методика определения)".
Неотложные меры самопомощи и взаимопомощи при сердечном приступе (инфаркте миокарда).
Памятка для пациента
В нашей стране до 80 % смертей происходит вне медицинских организаций - дома, на работе, на даче, в общественных и других местах. Большая часть из них происходит скоропостижно или по механизму внезапной смерти. Однако, при владении несложными приемами оказания первой доврачебной помощи со стороны людей, окружающих человека, оказавшегося в таком критическом состоянии, а также знание каждого о мерах первой самопомощи может в большинстве случаев спасти жизнь больного. Помимо этого статистика показывает, что многие больные сами (или их родственники) поздно вызывают врача скорой медицинской помощи, что отдаляет и снижает вероятность спасения.
Настоящая памятка адресована практически всем людям, но особенно больным с сердечно-сосудистыми заболеваниями, с высоким и очень высоким риском их развития и осложнений и их родственникам и близким, так как известно, что нередко жизнеугрожающее осложнение, опасное фатальным исходом, может быть первым симптомом этих заболеваний.
Памятка направлена на предупреждение и снижение вероятности фатальных исходов при жизнеугрожающих состояниях, в ней описываются клинические симптомы, в отношении которых следует проявлять особую настороженность, приводятся рациональные приемы доврачебной помощи в период ожидания приезда врача скорой медицинской помощи.
I. ПЕРВАЯ ПОМОЩЬ ПРИ СЕРДЕЧНОМ ПРИСТУПЕ
характерные признаки (симптомы) сердечного приступа (инфаркта миокарда)
- внезапно (приступообразно) возникающие давящие, сжимающие, жгущие, ломящие боли в грудной клетке (за грудиной) продолжающиеся более 5 минут;
- аналогичные боли часто наблюдаются в области левого плеча (предплечья), левой лопатки, левой половины шеи и нижней челюсти, обоих плеч, обеих рук, нижней части грудины вместе с верхней частью живота;
- нехватка воздуха, одышка, резкая слабость, холодный пот, тошнота часто возникают вместе иногда следуют за или предшествуют дискомфорту/болям в грудной клетке
- не редко указанные проявления болезни развиваются на фоне физической или психоэмоциональной нагрузки, но чаще с некоторым интервалом после них.
- нехарактерные признаки, которые часто путают с сердечным приступом:
- колющие, режущие, пульсирующие, сверлящие, постоянные ноющие в течение многих часов и не меняющие своей интенсивности боли в области сердца или в конкретной четко очерченной области грудной клетки
Алгоритм неотложных действий:
Если у Вас или кого-либо внезапно появились вышеуказанные характерные признаки сердечного приступа даже при слабой или умеренной их интенсивности, которые держатся более 5 мин - не задумывайтесь, сразу вызывайте бригаду скорой медицинской помощи. Не выжидайте более 10 минут - в такой ситуации это опасно для жизни.
Если у Вас появились симптомы сердечного приступа и нет возможности вызвать скорую помощь, то попросите кого-нибудь довезти Вас до больницы - это единственное правильное решение. Никогда не садитесь за руль сами, за исключением полного отсутствия другого выбора.
В наиболее оптимальном варианте при возникновении сердечного приступа необходимо следовать инструкции, полученной от лечащего врача, если такой инструкции нет, то необходимо действовать согласно следующему алгоритму:
- Вызвать бригаду скорой медицинской помощи.
- Сесть (лучше в кресло с подлокотниками) или лечь в постель с приподнятым изголовьем, принять 0,25 г ацетилсалициловой кислоты (аспирина) (таблетку разжевать, проглотить) и 0,5 мг нитроглицерина (таблетку/капсулу положить под язык, капсулу предварительно раскусить, не глотать); освободить шею и обеспечить поступление свежего воздуха (открыть форточки или окно).
- Если через 5-7 мин. после приема ацетилсалициловой кислоты (аспирина) и нитроглицерина боли сохраняются необходимо второй раз принять нитроглицерин.
- Если через 10 мин после приема второй дозы нитроглицерина боли сохраняются, необходимо в третий раз принять нитроглицерин.
- Если после первого или последующих приемов нитроглицерина появилась резкая слабость, потливость, одышка, необходимо лечь, поднять ноги (на валик и т.п.), выпить 1 стакан воды и далее, как и при сильной головной боли, нитроглицерин не принимать.
- Если больной ранее принимая лекарственные препараты снижающие уровень холестерина в крови из группы статинов (симвастатин, ловастатинфлувастатин, правастатин, аторвастатин, розувоастатин) дайте больному его обычную дневную дозу и возьмите препарат с собой в больницу.
В н и м а н и е!
Больному с сердечным приступом категорически запрещается вставать, ходить, курить и принимать пищу до особого разрешения врача;
нельзя принимать аспирин (ацетилсалициловую кислоту) при непереносимости его (аллергические реакции), а также при явном и обострении язвенной болезни желудка и двенадцатиперстной кишки;
нельзя принимать нитроглицерин прирезкой слабости, потливости, а также при выраженной головной боли, головокружении, остром нарушении зрения, речи или координации движений.
Суммарный сердечно-сосудистый риск (прогностическое значение и методика определения).
Оценка абсолютного риска фатальных сердечно-сосудистых осложнений в предстоящие 10 лет жизни (суммарный сердечно-сосудистый риск) производится при помощи Европейской шкалы SCORE, предназначенной для стран очень высокого риска, к которым относится и Российская Федерация. К фатальным сердечно-сосудистым осложнениям (событиям) относятся: смерть от инфаркта миокарда, других форм ишемической болезни сердца (ИБС), от инсульта, в том числе скоропостижная смерть и смерть в пределах 24 часов после появления симптомов, смерть от других некоронарогенных сердечно-сосудистых заболеваний за исключением определенно неатеросклеротических причин смерти.
Шкала SCORE не используется у пациентов с доказанными сердечно-сосудистыми заболеваниями атеросклеротического генеза (ИБС, цереброваскулярные болезни, аневризма аорты, атеросклероз периферических артерий), сахарным диабетом I и II типа с поражением органов мишеней, хроническими болезнями почек, у лиц с очень высокими уровнями отдельных факторов риска, граждан в возрасте старше 65 лет (данные группы лиц имеют наивысшую степень суммарного 10-летнего сердечно-сосудистого риска) и гражданв возрасте до 40 лет, так как вне зависимости от наличия факторов риска (за исключением очень высоких уровней отдельных факторов) они имеют низкий абсолютный риск фатальных сердечнососудистых осложнений в предстоящие 10 лет жизни.
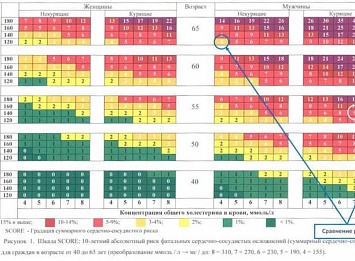
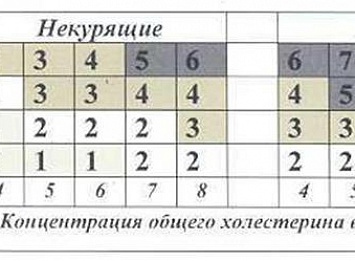
Методика определения суммарного сердечно-сосудистого риска по шкале SCORE.
Выберите ту часть шкалы, которая соответствует полу, возрасту и статусу курения пациента. Далее внутри таблицы следует найти клетку, наиболее соответствующую индивидуальному уровню измеренного систолического артериального давления (АД ммрт.ст.) и общего холестерина (ммоль/л). Число, указанное в клетке, показывает 10-летний суммарный сердечно-сосудистый риск данного пациента. Например, если пациент 55 лет, курит в настоящее время, имеет систолическое АД 145 мм рт. ст и уровень общего холестерина 6,8 ммоль/л, то его риск равен 9% (на рисунке 1 цифра 9 размещена в окружности белого цвета).
Суммарный сердечно-сосудистый риск по шкале SCORE менее 1% считается низким.
Суммарный сердечно-сосудистый риск находящийся в диапазоне от >1 до 5% считается средним или умеренно повышенным.
Суммарный сердечно-сосудистый риск находящийся в диапазоне от >5% до 10% считается высоким.
Суммарный сердечно-сосудистый риск по шкале SCORE>10% считается очень высоким.
Шкалу SCORE можно использовать и для ориентировочной оценки общего числа (фатальных+нефатальных) сердечно-сосудистых событий (осложнений) в предстоящие 10 лет жизни - оно будет примерно в три раза выше, чем число, полученное по шкале SCORE при оценке только фатальных сердечно-сосудистых событий (осложнений).
Для мотивирования лиц, имеющих факторы риска к ведению здорового образа жизни может быть полезным сравнение рисков. Например, продемонстрировать 40-летнему курящему мужчине с уровнем артериального давления 180 мм рт.ст. и содержанием общего холестерина в крови 8 ммоль/л, что его суммарный сердечно-сосудистый риск смерти в ближайшие 10 лет жизни соответствует риску 65-летнего мужчины, не имеющего указанных факторов риска (см. рисунок1 "Сравнение рисков").
Для лиц молодого возраста (моложе 40 лет) определяется не абсолютный, а относительный суммарный сердечно-сосудистый риск с использованием шкалы, представленной на рисунке 2.
Человек в возрасте до 40 лет без факторов риска (некурящий, с нормальным уровнем артериального давления и содержанием общего холестерина в крови - левый нижний угол таблицы) имеет в 12 раз меньший относительный суммарный сердечнососудистый риск по сравнению с человеком, имеющим указанные факторы риска (правый верхний угол таблицы). Данная информация может быть полезной при профилактическом консультировании молодых людей с низким абсолютным, но высоким относительным суммарным сердечно-сосудистым риском, как мотивирующий фактор к ведению здорового образа жизни.
Рисунок 2. Относительный суммарный сердечно-сосудистый риск для лиц моложе 40 лет (преобразование ммоль / л — мг / дл: 8 = 310, 7 = 270,6 = 230, 5 = 190,4 = 155).
Для мотивирования молодых людей можно также использовать методику сравнения рисков у лиц разного возраста (см. рис. 1 "Сравнение рисков"), которое позволяет проиллюстрировать высокую вероятность сокращения ожидаемой продолжительности жизни, если молодой человек с низким абсолютным и высоким относительным суммарным риском сердечно-сосудистых заболеваний не будет предпринимать превентивные меры по коррекции, имеющихся факторов риска.
Суммарный сердечно-сосудистый риск может быть выше, чем определяется но шкале SCORE и шкале относительного риска (рис. 2) в следующих случаях:
- у людей с низкой физической активностью (сидячей работой) и центральным ожирением (избыточная масса тела в большей степени увеличивает риск у молодых людей, чем у пожилых пациентов);
- у социально обездоленных лиц;
- у лиц с сахарным диабетом: шкалу SCORE следует использовать только у пациентов с сахарным диабетом I типа без поражения органов-мишеней (риск возрастает с увеличением концентрации сахара в крови);
- у лиц с низким уровнем холестерина липопротеинов высокой плотности, с повышенным содержанием триглицеридов, фибриногена, аполипопротеина В (апоВ) и липопротеина(а) [Lp(a)], особенно в сочетании с семейной гиперхолестеринемией,
- у лиц без клинических проявлений недостаточности мозгового кровообращения, но с доказанным атеросклеротическим поражением сонных артерий;
- у лиц с умеренной и тяжелой хронической болезнью почек [скорость клубочковой фильтрации (СКФ) <60 mL/min/1.73 м2 ];
- у лиц с семейным анамнезом преждевременного (раннего) развития сердечно-сосудистых заболеваний у ближайших родственников.
Питание при ишемической болезни сердца (ИБС)
Чтобы обеспечить эффективность диетотерапии больных ИБС, необходима энергетическая сбалансированность пищевого рациона. Больным с нормальной массой тела или некоторым ее дефицитом, назначают диету, калорийность которой составляем 2900 ккал. При избыточной массе тела калорийность рациона нужно снижать путем ограничения животных жиров и углеводов, главным образом рафинированных, и хлеба. Целесообразно назначать различные контрастные (разгрузочные) дни на фоне лечения соответствующей по калорийности диетой. Ритм питания имеет существенное значение. Редкие приемы пищи увеличивают гиперлипидемию, нарушают толерантность к углеводам и способствуют увеличению массы тела. Распределение рациона в течение дня должно быть равномерным, количество приемов пищи — 5- б раз в день.
Характеристика противоатеросклеротической диеты N° 10 и ее применение.
Показания к назначению. ИБС, атеросклероз венечных, мозговых, периферических сосудов, гипертоническая болезнь II—III стадии.
Целевое назначение. Способствовать улучшению обменных процессов, состояния кровообращения, восстановлению метаболизма сосудистой стенки и сердечной мышцы, уменьшению гемокоагуляции крови, нормализации нервных процессов, регулирующих различные функции организма.
Общая характеристика. Диета с ограничением поваренной соли и животного жира, с заменой значительного количества последнего растительным и включением продуктов, богатых клеточными оболочками, липотропными веществами, аскорбиновой кислотой, витаминами Р, группы В (особенно В6), солями калия и магния. Диета включает продукты моря (морские беспозвоночные, морская капуста), обладающие высокой биологической ценностью, благодаря богатому содержанию органических соединений йода, марганца, цинка, а также метионина и витаминов группы В.
Рекомендуются два варианта диеты: первый — для лиц с избыточной массой тела, второй — для лиц с нормальной или пониженной массой тела.
Кулинарная обработка. Все блюда готовят без соли; мясо и рыба — в отварном или запеченном виде.
Калорийность и химический состав. Первый вариант диеты (таблица примерного однодневного меню для лиц с избыточной массой тела): белков 90 г, жиров 70 г (животных 35 %), углеводов 300 г. Калорийность 2100—2200 ккал.
Второй вариант диеты (таблица примерного однодневного меню для лиц с нормальной или пониженной массой тела): белков 100 г, жиров 80 г, углеводов 350 г. Калорийность 2600—2900 ккал.
Минеральный состав: поваренной соли 3—5 г; кальция 0,5— 0,8 г, фосфора 1—1,6 г, магния 1 г. Содержание витаминов С — 100 мг, В1 — 4 мг, В2 — 3 мг, РР — 15—30 мг, В6 — 3 мг.
Общая масса рациона около 2 кг, свободной жидкости около 1 л, температура пищи — обычная. Количество приемов пищи — 6 раз в день.
Перечень рекомендуемых продуктов и блюд. Хлеб и хлебобулочные изделия. Хлеб без соли вчерашней выпечки ржаной и пшеничный грубого помола, сухари, сухое несдобное печенье, хрустящие хлебцы. Отрубный хлеб с фосфатидами.
Супы. Вегетарианские, фруктовые, молочные, крупяные. Готовят без соли.
Блюда из мяса и птицы. Нежирные сорта мяса, птицы (исключаются внутренние органы животных) в вареном или запеченном виде (куском или рубленое).
Блюда из рыбы. Нежирные сорта в вареном или запеченном виде.
Блюда и гарниры из овощей. Всякие, за исключением овощей с грубой клетчаткой (редька, редис), шпината, щавеля. Сырые овощи в измельченном виде.
Фрукты, ягоды, сладкие блюда, сладости. Любые спелые фрукты, ягоды. Соки любые (кроме виноградного). Сладости (сахар, варенье) ограничивают до 50 г. Сырые фрукты с грубой клетчаткой в измельченном виде.
Блюда и гарниры из круп, муки, макаронных изделий. Мучные и макаронные изделия в ограниченном количестве. Различные рассыпчатые каши, пудинги, запеканки.
Яйца и блюда из них. Яйца всмятку (2—3 шт. в неделю), белковый паровой омлет.
Молоко, молочные продукты и блюда из них. Молоко в натуральном виде и в блюдах, кефир, простокваша, ацидофилин. Творог свежий в натуральном виде и в блюдах.
Жиры. Растительные масла для приготовления пищи и в готовые блюда (винегреты, салаты). Сливочное масло для приготовления блюд.
Напитки.Отвар шиповника, чай, чай с молоком, некрепкий кофе, фруктовые, ягодные, овощные соки, квас. Газированные напитки ограничиваются.
Запуски. Нежирная ветчина, докторская колбаса, несоленые и неострые сыры, винегреты, салаты с добавлением морской капусты. Малосоленая сельдь (один раз в неделю).
Соусы. Молочные, на овощном отваре, фруктовые и ягодные подливы.
В противоатеросклеротическую диету рекомендуется включать белип (смесь пресного творога и сырой измельченной трески) в сочетании с хлебными, крупяными и овощными продуктами. Показаны блюда из морской капусты, кальмаров, морского гребешка, мидий ит. д.
Запрещаются: жирные сорта мяса, рыбы, крепкие мясные бульоны, говяжий, бараний, свиной жир, внутренние органы животных, мозги, икра, сало, крем, сдоба, пирожные с кремом, острые, соленые, жирные закуски, какао, шоколад, сливочное мороженое, алкогольные напитки.
Больным ИБС с избыточной массой тела на фоне диеты рекомендуется назначать один раз в 3-7-10 дней разгрузочные дни: молочные (по 100 г подогретого молока 8 раз в день), кефирные (по стакану кефира 5-6 раз в день) и творожные (по 100 г творога или сырников, или творожной запеканки 4-5 раз в день; при этом следует добавлять к каждой порции творога 100 г кефира или молока).
Таблица примерного однодневного меню противоатеросклеротической диеты для лиц с избыточной массой тела (2074 ккал)
Наименование блюд Выход, г Белки, г Жиры, г Углеводы г Первый завтрак Мясо отварное 55 15,9 3,2 - Винегрет с растительным маслом - 1,7 14,1 17,3 Кофе с молоком (обезжиренным) 180 2,9 - 4,6 Второй завтрак Салат из свежей капусты с яблоками или морской капустой 150 1,7 5,6 15,2 Обед Щи вегетарианские с растительным маслом ½ порции 250 1,7 6,1 10,3 Отварное мясо с картофелем 55/150 15,9 2,6 3,0 4,7 - 30,0 Желе 125 0,1 - 28,7 Полдник Отвар шиповника 200 - - - Яблоко 100 0,2 - 9,2 Ужин Рыба заливная 120 16,9 1,4 2,3 Запеканка манная с фруктовой подливкой 250 10,0 10,5 73,0 Чай 200 - - - На ночь Кефир 200 5,6 7,0 9,0 На весь день Хлеб отрубной 150 14,2 7,1 54,3 Сахар 35 - - 34,7 ВСЕГО … 89,5 63,0 288,6
Таблица примерного однодневного меню противоатеросклеротической диеты для лиц с нормальной или пониженной массой тела (2720 ккал)
|
Наименование блюд |
Выход, г |
Белки, г |
Жиры, г |
Углеводы г |
|---|---|---|---|---|
|
Первый завтрак Омлет, фаршированный мясом, запеченный |
140 |
19,1 |
7,0 |
3,2 |
|
Каша гречневая |
90 |
4,3 |
4,8 |
25,8 |
|
Чай с молоком (обезжиренным) |
180 |
1,5 |
- |
2,3 |
|
Второй завтрак Салат с морской капустой |
250 |
1,8 |
9,3 |
8,3 |
|
Обед Суп перловый с овощами на растительном масле |
500 |
2,9 |
4,9 |
26,8 |
|
Котлеты паровые с соей с овощным гарниром |
120 |
19,5 |
8,0 |
48,4 |
|
Яблоко |
100 |
0,2 |
- |
9,2 |
|
Полдник Отвар шиповника |
200 |
- |
- |
- |
|
Соевая булочка |
50 |
9,9 |
10,0 |
21,0 |
|
Ужин Рыба запеченная |
85 |
17,9 |
5,4 |
5,8 |
|
Плов с фруктами |
180 |
3,8 |
12,2 |
76,6 |
|
Чай с молоком (обезжиренным) |
180 |
1,5 |
- |
2,3 |
|
На ночь Кефир |
200 |
5,6 |
7,0 |
9,0 |
|
На весь день Хлеб отрубной |
150 |
14,2 |
7,1 |
54,3 |
|
Хлеб белый пшеничный |
150 |
11,8 |
2,8 |
79,1 |
|
Сахар |
35 |
- |
- |
34,7 |
|
ВСЕГО … |
|
109,1 |
77,5 |
405,9 |
ЗАНЯТИЕ 3
Первичная профилактика сердечно-сосудистых заболеваний.
Первичная профилактика сердечно-сосудистых заболеваний разработана Федеральным Государственным Бюджетным Учреждением "Государственный научно-исследовательский центр профилактической медицины" Минздрава России и опубликована в рекомендациях "Профилактика хронических неинфекционных заболеваний" в разделе VII"Первичная и вторичная профилактика сердечно-сосудистых заболеваний".
Факторы риска сердечно-сосудистых заболеваний. В проспективных эпидемиологических исследованиях определены факторы, которые способствуют развитию и прогрессированию ССЗ. Это курение, нездоровое питание (недостаточное потребление, овощей/фруктов, избыточное потребление насыщенных жиров и поваренной соли), низкая физическая активность и избыточное потребление алкоголя. Длительное негативное действие поведенческих факторов приводит к развитию так называемых биологических факторов риска ССЗ. В их числе артериальная гипертония (АГ), дислипидемия, избыточная масса тела, ожирение и сахарный диабет. Существенный вклад в развитие и прогрессирование ССЗ вносят также психосоциальные факторы риска (низкий уровень образования и дохода, низкая социальная поддержка, психосоциальный стресс, тревожные и депрессивные состояния).
Результаты крупномасштабных международных исследований, в частности, исследования INTERHEART, показали, что определяющее влияние на риск развития инфаркта миокарда оказывают девять факторов, независимо от региона проживания, повышают риск развития ИМ: дислипидемия (apoB/apoAI), курение, АГ, абдоминальное ожирение, психосоциальные факторы (стресс, социальная изоляция, депрессия), сахарный диабет, понижают риск: употребление в достаточном количестве овощей и фруктов, регулярная физическая активность. Опубликованные в 2010 году результаты международного исследования INTERSTROKE показали, что практически те же факторы, и в первую очередь АГ, определяют риск развития мозговых инсультов.
Наибольший вклад в преждевременную смертность населения России вносят семь ФР: АГ (35,5%), гиперхолестеринемия (23%), курение (17,1%), недостаточное потребление овощей и фруктов (12,9%), избыточная масса тела (12,5%), избыточное потребление алкоголя (11,9%) и гиподинамия (9%).
Принимая во внимание многофакторную этиологию ССЗ, тесную взаимосвязь ФР и их потенцирующее действие, их влияние на здоровье рассматривается не дихотомически, а суммарно в рамках общепризнанной концепции суммарного СС риска.
По данным ВОЗ более трёх четвертей всех смертей от ССЗ можно предотвратить за счет оздоровления образа жизни и коррекции поведенческих ФР.
Профилактика ССЗ, которая признана в настоящее время в России важной государственной задачей, требует координированных действий работников системы здравоохранения, образования, средств массовой информации, политиков, институтов гражданского общества. Она может осуществляться на популяционном (население в целом) и индивидуальном уровне (стратегия высокого риска и вторичная профилактика).
Наибольший профилактический эффект и влияние на показатели здоровья населения достигается при сочетании разных стратегий (популяционной, высокого риска, вторичной профилактики). Необходимо отметить, что разделение на первичную и вторичную профилактику в определенной мере условно. В связи с развитием и внедрением в практике методов визуализации патологических процессов в сосудах границы деления профилактики ССЗ на первичную и вторичную постепенно стираются и теряют актуальность, заменяясь на представление о том, что атеросклероз -непрерывный процесс, имеющий длительную доклиническую (субклиническую) и клиническую стадии течения. Это представление о непрерывности процесса должно быть заложено в основу профилактики ССЗ как хронических заболеваний, которые начинают развиваться задолго до появления первых клинических симптомов. Больные часто умирают внезапно, не успев обратиться за медицинской помощью. В исследованиях показано, что профилактические меры (например, снижение АД и отказ от курения) эффективны в любом возрасте, в том числе в пожилом. В этой связи, основы ЗОЖ и в последующем профилактические мероприятия должны быть образом жизни начинаться как можно раньше, включая соблюдение ЗОЖ беременной женщиной (до рождения ребенка) и продолжаться на протяжении всей жизни человека.
Основой профилактики ССЗ и их осложнений является оздоровление образа жизни и устранение/коррекция факторов риска ССЗ, а также раннее выявление ССЗ и риска их развития и эффективное лечение.
Ниже перечислены особенности образа жизни и поведенческих ФР, которые снижают вероятность ССЗ, обусловленных атеросклерозом:
- Отказ от потребления табака (класс I пользы рекомендации, уровень А доказательств).
- Достаточный уровень физической активности в соответствии с рекомендациями приведенными в таблице "Рекомендации по физической активности в целях профилактики ССЗ и их осложнений"
- Здоровое питание в соответствии с рекомендациями приведенными в таблице "Рекомендации по питанию для профилактикиССЗ".
- Контроль массы тела, отсутствие ожирения и избыточного веса (класс I пользы рекомендации, уровень А доказательств)
- Контроль артериального давление, АД ниже 140/90 мм рт. ст. (класс IIа пользы рекомендации, уровень А доказательств);
- Контроль уровня холестерина крови (уровень общего ХС крови ниже 5 ммоль/л или 190 мг/дл) (класс I пользы рекомендации, уровень А доказательств).
- Контроль уровня глюкозы крови (уровень глюкозы плазмы крови натощак не выше 6,1 ммоль/л) и (НЬА менее 7,0% ) (класс I пользы, уровень А доказательств)
- Контроль психоэмоционального состояния (преодоление психоэмоционального стресса, снятие психоэмоционального напряжения) (класс IIа пользы, уровень В доказательств), особенно у лиц с очень высоким СС риском (класс I пользы, уровень А доказательств).
Таблица "Рекомендации по физической активности в целях профилактики ССЗ и их осложнений"
|
Рекомендации |
Класс пользы |
Уровень доказательств |
|---|---|---|
|
Здоровые взрослые всех возрастов должны тратить 2,5-5 ч в неделю на обычную физическую активность или аэробную тренировку умеренной интенсивности или 1-2,5 ч в неделю на более интенсивные физические упражнения. Настоятельно рекомендовать лицам с сидячим образом жизни начать выполнение программ физических упражнений легкой интенсивности |
I |
А |
|
Физическая активность/аэробные нагрузки должны выполняться в несколько подходов каждый продолжительностью не менее 10 минут и равномерно распределяться на всю неделю, то есть на 4-5 дней в неделю. |
IIа |
А |
|
Пациенты с перенесенным инфарктом миокарда, АКШ, ЧКВ, со стабильной стенокардией или стабильной ХСН должны пройти аэробные тренировки от умеренной до энергичной интенсивности с выполнением упражнений 3 раза в неделю по 30 минут за сеанс. Настоятельно рекомендовать больным с сидячим образом жизни начать выполнение программ физической активности легкой интенсивности после адекватной оценки рисков и переносимости физических нагрузок. |
I |
А |
Таблица "Рекомендации по питанию для профилактики ССЗ".
|
Рекомендации |
Класс пользы |
Уровень доказательств |
|---|---|---|
|
Здоровое питание, включающее: - снижение потребления насыщенных жиров (менее 10% от общего калоража пищи) путем замены их на полиненасыщенные жирные кислоты, - максимально возможное ограничение потребления транс-жиров (менее 1% от общего калоража пищи), - потребление менее 5 г соли в день, - потребление 30-45 г клетчатки (пищевых волокон) в день из цельнозерновых продуктов, фруктов и овощей, - потребление 200 г фруктов в день (2-3 порции), - потребление 200 г овощей в день (2-3 порции), - потребление рыбы, по крайней мере, два раза в неделю, в один из которых будет жирная рыба, - ограничение потребления алкогольных напитков до 20 г/день (в пересчете на чистый спирт) для мужчин и до 10 г/день – для женщин, Рекомендуется как основа профилактики ССЗ при условии, что энергетическая ценность пищи должна быть ограничена количеством калорий, необходимых для сохранения (или достижения) здорового веса тела с ИМТ 25 кг/м2. |
I |
В |
Приоритеты в профилактике сердечно-сосудистых заболеваний
Оценка суммарного СС риска, в том числе по шкале SCORE имеет ключевое значение, так как уровнем этого риска определяется выбор профилактической стратегии и конкретных вмешательств. Чем выше риск, тем больше пользы от профилактических мер (класс I пользы рекомендации, уровень С доказательств), выделяют следующие группы риска:
Очень высокий риск
- Доказанный атеросклероз любой локализации (по данным ангиографии, МРТ, стрессэхокардиографии, дуплексного сканирования аорты и ее ветвей, сонных и других центральных артерий, а также перенесенный инфаркт миокарда, ОКС, реваскуляризация миокарда (ЧKB, АКШ) и другие процедуры по артериальной реваскуляризации, ишемический инсульт, облитерирующий атеросклероз периферических артерий)
- Сахарный диабет (тип 1 или тип 2) с одним и более ФР и/или повреждение органов-мишеней (например, микроальбуминурия 30-300 мг/сутки).
- Хроническая болезнь почек с выраженной почечной недостаточностью (СКФ <30 мл/мин/1,73 м2)
- Суммарный СС риск по шкале SCORE > 10% у лиц без клинических проявлений ССЗ
Высокий риск
- Значительно повышенный уровень отдельных ФР, например, семейная дислипидемия и АГ высокой степени тяжести
- Сахарный диабет (тип 1 или тип 2), без ФР и поражения органов-мишеней
- Хроническая болезнь почек умеренной степени тяжести (СКФ 30-59 мл/мин/1,73 м2)
- Суммарный СС риск по шкале SCORE >5% и <10% у лиц без клинических проявлений ССЗ
Умеренный риск
- Суммарный СС риск по шкале SCORE >1 и <5%
Низкий риск
- Суммарный СС риск по шкале SCORE < 1%
Основные цели профилактики ССЗ в клинической практике:
1. Помочь лицам с низким риском ССЗ продлить это состояние на долгие годы и помочь лицам с высоким суммарным СС риском уменьшить его.
2. Лицам с низким (< 1% по шкале SCORE) и умеренным (>1% и < 5% по шкале SCORE) СС риском для сохранения здоровья рекомендуется:
- не курить;
- соблюдать принципы здорового питания;
- поддерживать достаточный уровень физической активности: не менее 30 мин в день умеренной физической нагрузки;
- иметь индекс массы тела < 25 кг/м2 при отсутствие центрального ожирения;
- поддерживать АД на уровне менее 140/90мм рт. ст.;
- иметь уровень ОХ менее 5 ммоль/л (< 190 мг/дл).
- иметь уровень ЛПНП менее 3 ммоль/л (<115 мг/дл).
- иметь уровень глюкозы в плазме крови натощак менее 6,1 ммоль/л (<110 мг/ дл)
- избегать стрессовых ситуаций, вырабатывать навыки его преодоления;
- своевременно проходить диспансеризацию и профилактические медицинские осмотры.
3. Лицам с высоким суммарным СС риском (5-9% по шкале SCORE или значительно повышенными уровнями отдельных ФР, например, семейной гиперхолестеринемией или АГ высокой степени тяжести) дополнительно рекомендуется достичь более жесткого контроля следующих факторов риска:
- ОХ крови менее 4,5 ммоль/л (<175 мг/ дл), предпочтительнее менее 4 ммоль/л (<155 мг/дл), при отсутствии противопоказаний;
- ЛПНП менее 2,5 ммоль/л (<100 мг/дл) (класс I пользы рекомендации, уровень А доказательств);
- уровень глюкозы в крови натощак менее 6,1 ммоль/л (<100 мг/дл) и HbAlc< 6,5 %, приотсутствии противопоказаний (класс IIв пользы рекомендации, уровень В доказательств);
4. Лицам с очень высоким суммарным СС риском (больные с установленным диагнозом атеросклероза любой локализации; СД II и I типа с микроальбуминурией; хронической болезнью почек; суммарным риском по шкале SCORE > 10%) дополнительно рекомендуется контролировать ЛПНП и держать их уровень ниже 1,8 ммоль/л (<70 мг/дл), при невозможности достижения этого уровня добиться снижения его на 50% от исходного уровня, (класс I пользы, уровень А доказательств);
Серьезную угрозу для больных с ССЗ создают сезонные эпидемии гриппа. По данным Центра контроля заболеваний и профилактики (CDC) в период сезонного гриппа 2010-2011 гг, среди взрослых госпитализированных с лабораторно подтвержденным гриппом, 38% имели ССЗ. Риск заболеть гриппом, требующим госпитального лечения у больных с ССЗ, оказался в 2,7 раза выше, чем у остального населения аналогичного возраста. Результаты двух исследований показали значительное снижение сердечно-сосудистой смертности в группе вакцинированных пациентов по сравнению с невакцинированными (6% и 17% соответственно в одном исследовании и 9,5% и 19 % соответственно в другом исследовании).
Европейское кардиологическое общество, Американская ассоциации сердца и Американская коллегия кардиологов рекомендуют иммунизацию против гриппа инактивированной вакциной (вводится внутримышечно) в рамках комплексной вторичной профилактики у лиц с ИБС и другими ССЗ атеросклеротического генеза (класс I пользы рекомендации, уровень В доказательств).
В связи явно недостаточным уровнем реализации этой достаточно простой и высоко эффективной профилактической меры Государственный департамент здравоохранения США и Центр контроля заболеваний и профилактики в специальном обращении к медицинским провайдерам и специалистам первичной медико-санитарной помощи призывает их активизировать работу по убеждению пациентов с ССЗ не только ежегодно проходить прививки против гриппа, но и использовать другие простейшие меры по профилактике респираторной вирусной инфекции:
- пользоваться разовыми бумажными салфетками, а не носовыми платками для прикрытия рта и носа во время кашля или чихания;
- стараться не прикасаться руками к глазам, носу и рту;
- часто мыть руки водой с мылом, особенно после кашля или чихания.
Для элиминации вирусов респираторных инфекций из полости рта и носа целесообразно также частое полоскание горла и промывание носа. В этом отношении интерес представляет специальный раствор для промывания носа Долфин, по своему электролитному составу близкий к морской воде (плазме крови) с добавками растительных экстрактов солодки и шиповника, который можно использовать также и для полоскания горла. Профилактический и терапевтический эффект от применения которого показан в ряде исследований.
Следует обратить внимание, что синдром общей интоксикации, кашель, насморк, головная боль являются мощными побудительными мотивами к отказу от курения, по этой причине на приеме курящего пациента с ОРЗ всегда необходимо краткое профилактическое консультирование по отказу от курения. В состав комплексной терапии таких пациентов кроме указанных мер элиминации вируса из полости рта и носа целесообразно рекомендовать ингаляционное применение эфирных масел: по данным Шпагина Л.А и соавторов (2012) применение карманного ингалятора с эфирными маслами "Долфин" активно способствует снижению никотиновой зависимости и отказу от табакокурения.
Роль врача (фельдшера) отделения медицинской профилактики (ОМП) или кабинета медицинской профилактик (КМП) в профилактике ССЗ, особенно первичной, является в учреждениях ПМСП ключевой. Врач (фельдшер) ОМП(КМП) помимо выполнения задач диспансеризации и профилактических медицинских осмотров обеспечивает проведение комплекса профилактических мероприятий как в рамках первичной, так и вторичной профилактики ССЗ:
- проводит индивидуальное углубленное профилактическое консультирование лиц с высоким и очень высоким суммарным СС риском с целью коррекции ФР, как по обращаемости, так и по направлениям врачей (фельдшеров);
- организует и проводит диспансерное наблюдение пациентов с высоким СС риском в соответствии с приказами МЗ РФ N° 1006н от 03.12.12 г. и 1011н от 06.12.12 г.
- организует и проводит школы здоровья для пациентов с ФР ССЗ с участием лечащих врачей и медицинского психолога, при необходимости других специалистов (кардиолога, диетолога и пр.)
- оказание на регулярной основе методической помощи медицинским работникам учреждения по вопросам факторной профилактики ССЗ (плановые занятия, индивидуальные консультации, выступления на врачебных конференциях и др.);
- совместно с участковыми врачами-терапевтами проведение на регулярной основе работы по повышению уровня информированности населения, обслуживаемого медицинским учреждением, и его мотивации к сохранению и укреплению здоровья, ЗОЖ.
Контроль поведенческих ФР должен начинаться как можно раньше (с детского и подросткового возраста) и продолжаться в течение всей жизни, особенно у группы лиц высокого риска развития ССЗ и пациентов с ССЗ. Исследования свидетельствуют, что пациенты считают врачей надежным источником информации о здоровье и хотят получить от них квалифицированную помощь в отказе от вредных привычек и стереотипов поведения. Именно поэтому профилактическое консультирование пациентов с ССЗ и высоким риском их развития должно стать неотъемлемой частью всех повседневной работы врачей (фельдшеров) ПМСП. Основные принципы профилактического консультирования лиц с ССЗ и высоким СС риском (краткого и углубленного) основываются на общих принципах профилактического консультирования.
Эффективность любых профилактических мероприятий повышается при вовлечении в них семьи пациента. Показано, что члены семьи, особенно супруги, имеют сходные поведенческие привычки. Наличие семейного анамнеза АГ, СД, как правило, бывает тесно связано не столько с наследственными факторами, сколько с поведенческими традициями семьи, в частности, в отношении питания, физической активности, склонности к злоупотреблению алкоголем, курению. При этом важно учитывать и гендерные особенности - более расположенными к взаимодействию с врачами и выполнению врачебных назначений чаще бывают женщины, что целесообразно использовать для убеждения мужчин в необходимости модификации образа жизни и коррекции поведенческих ФР, т.к. показано, что мужчины, особенно молодого и среднего возраста, несмотря на наличие явных ФР, редко расположены к их коррекции и изменению образа жизни. В некоторых группах населения возможны затруднения при проведении профилактических мероприятий, что часто требует от врача не только профессиональной подготовки, но знаний психологии поведения и навыков консультирования в таких ситуациях. Это относится к социально-неблагополучным группам (лица с низким и очень низким доходом, низким уровнем образования), пациентам, лишенным социальной поддержки (одиноко проживающие люди, потерявшие близких и пр.), находящихся нередко дома или на работе в состоянии стресса или психологической дезадаптации, имеющих тревожные и/ или депрессивные состояния.
Оценка риска, нефармакологическая терапия и профилактическое консультирование должно осуществляться у всех больных с ССЗ независимо от вида и тяжести заболевания по выше изложенным принципам. Особенное значение эти действия имеют у больных с АГ и клиническими проявлениями атеросклероза любой локализации в силу их наиболее отчетливой зависимости от ФР ХНИЗ, широкой распространенности и определяющей доле в структуре смертности населения.
Нефармакологическая терапия и профилактическое консультирование больных артериальной гипертонией.
РКИ подтверждают эффективность нескольких нефармакологических профилактических мер по снижению повышенного АД у пациентов с АГ за относительно короткие (до 1 года) и длительные (до 2 лет) периоды изучения результатов вмешательств. В частности, доказано достоверное снижение повышенного АД при снижении массы тела пациентов с избыточной массой тела, при повышении недостаточной физической активности, при снижении уровня потребления натрия (поваренной соли), при повышении потребления калия с пищевыми добавками, при снижении потребления алкоголя, при снижении уровня психоэмоционального напряжения/стресса.
В этих исследованиях определена и величина снижения АД в зависимости от применяемого вмешательства:
- снижение массы тела на 2-10 кг приводит к снижению уровня САД на 4-15 мм рт.ст.;
- умеренное повышение физической активности приводит к снижению уровня САД на 5-7 мм рт.ст.;
- снижение потребления соли до 100 ммоль/л (1 чайная ложка) приводит к снижению САД в среднем на 5,8 мм рт.ст.;
- потребление 60 ммоль (= 60 мг-экв) калия с пищевыми добавками приводит к снижению САД в среднем на 3,1 мм рт.ст.;
- сокращение на 50 % потребления алкоголя у лиц, употреблявших 200-400 мл алкогольных напитков в неделю (в пересчете на чистый этанол) приводило к снижению САД в среднем на 3,3 мм рт.ст;
- у лиц, получающих одно- или многокомпонентное вмешательство по управлению стрессом происходит снижение САД на 9-10 мм рт ст.
Перечисленные нефармакологические вмешательства являются также эффективными мерами для первичной профилактики АГ.
Оздоровление образа жизни может быть самостоятельной лечебной мерой у пациентов с незначительно повышенным АД, но ее также следует всегда рекомендовать пациентам с любым повышением АД, получающим АГП, поскольку это может существенно повысить эффективность лечения и позволит снизить дозы принимаемых лекарств.
Изменение образа жизни при АГ включает:
- отказ от курения;
- снижение массы тела при избыточной массе тела;
- уменьшение потребления соли до 5 г/ день;
- ограничение потребления алкоголя до не более 20 г/день этанола у мужчин и не более 10 г/день этанола у женщин;
- потребление овощей/фруктов (не менее 400 г день);
- ограничение в рационе насыщенных жиров и холестерина;
- регулярную физическую активность при малоподвижном образе жизни.
Особенности профилактического консультирования больных с высоким и очень высоким суммарным СС риском и клиническими проявлениями любой локализации атеросклероза
У этой категории пациентов все показанные профилактические мероприятия должны проводиться наиболее активно с целью достижения целевых уровней ФР. Наиболее оптимальный эффект достигается при мультидисциплинарных вмешательствах - сочетание усилий, знаний и навыков терапевтов, медсестер, психологов, диетологов, кардиореабилитологов и врачей лечебной физкультуры существенно повышает эффективность вторичной профилактики ССЗ.
Доказана эффективность группового профилактического консультирования (Школы здоровья для больных) пациентов, перенесших ИМ, вмешательства по реваскуляризации миокарда, больных с АГ, СД, сердечной недостаточностью. Отечественный опыт работы "Коронарных клубов", "Школ для больных ИМ" и "Школ для больных, перенесших операцию аортокоронарного шунтирования" показал, что технология группового обучения пациентов обеспечивает существенное улучшение основных показателей эффективности реабилитации и вторичной профилактики ИБС. Участие в групповом обучении не только дает больным необходимые знания, но и обеспечивает им необходимую социальную поддержку, как со стороны медицинских работников, так и со стороны других пациентов. Школа способствует формированию у больных адекватных представлений о причинах заболевания, понимание факторов, влияющих на прогноз, значительно повышает приверженность больных и их близких следовать рекомендациям и назначениям врача, позволяет обучить больных навыкам, помогающим преодолеть сложившиеся годами негативные для здоровья стереотипы поведения.
Важной составной частью профилактического консультирования больных ССЗ является обучение пациентов навыкам самоконтроля и оказания самопомощи (контроль массы тела, особенно важен при застойной сердечной недостаточности; контроль АД, уровня глюкозы крови у больных СД, оказание самопомощи при приступе стенокардии, пароксизме мерцания предсердий, резком повышении АД и других состояниях.).
Не менее важно обучить пациентов с ССЗ и высоким суммарным СС риском, а также его близких правилам неотложных действий приема необходимых лекарств и своевременного вызова скорой медицинской помощи при острых жизнеугрожающих состояниях (развития острого коронарного синдрома, острого нарушения мозгового кровообращения и внезапной сердечной смерти), как основных причин высокой внегоспитальной смертности в России - более 80 % от числа всех умирающих от ССЗ.
В ряде стран имеется опыт программ самопомощи пациентам ССЗ (поддерживаются фондами, общественными организациями), которые направлены на повышение ответственности пациентов за контроль над заболеванием, включая приверженность лечению, формирование партнерства с врачом. Такие программы способствуют улучшению качества жизни пациентов, помогая им справляться с болезнью в повседневной жизни.
Профилактическое консультирование пациентов с ССЗ и психосоциальными факторами риска, которые являются независимыми ФР ССЗ, осложнений и смерти от ССЗ. К числу таких факторов относятся стресс острый и хронический (на работе и в семейной жизни), низкая социальная поддержка (социальная изоляция), низкий социально-экономический статус, тревожные и депрессивные состояния. Психосоциальные факторы в значительной мере отягощают клиническое течение ССЗ, существенно снижают приверженность больных к лечению и выполнению рекомендаций по коррекции образа жизни, ухудшают качество жизни больных, увеличивают риск инвалидизации, что повышает расходы системы здравоохранения.
Основным методом выявления указанных психосоциальных факторов является опрос и сбор анамнеза пациента, а также применение различных анкет-опросников и тестирующих компьютерных программ, в том числе с выдачей заключения и персональных рекомендаций. Широко используется в клинической практике Госпитальная шкала Таблица тревоги и депрессии, валидизированная в России. Шкала служит скрининговыминструментом для выявления наиболее часто встречающихся в общемедицинской практике психопатологических расстройств - тревожных состояний и депрессии.
Госпитальная Шкала Тревоги и Депрессии (HADS)
Каждому утверждению соответствуют 4 варианта ответа. Выберите тот из ответов, который соответствует Вашему состоянию, а затем просуммируйте баллы в каждой части.
|
Часть I (оценка уровня ТРЕВОГИ) |
Часть II (оценка уровня ДЕПРЕССИИ) |
|---|---|
|
1. Я испытываю напряжение, мне не по себе 3 - все время 2 - часто 1 - время от времени, иногда 0 - совсем не испытываю |
1. То, что приносило мне большое удовольствие, и сейчас вызывает у меня такое же чувство 0 - определенно, это так 1 - наверное, это так 2 - лишь в очень малой степени, это так 3 - это совсем не так |
|
2. Я испытываю страх, кажется, что что-то ужасное может вот-вот случиться 3 - определенно это так, и страх очень велик 2 - да, это так, но страх не очень велик 1 - иногда, но это меня не беспокоит 0 - совсем не испытываю |
2. Я способен рассмеяться и увидеть в том или ином событии смешное 0 - определенно, это так 1 - наверное, это так 2 - лишь в очень малой степени, это так 3 - совсем не способен |
|
3. Беспокойные мысли крутятся у меня в голове 3 - постоянно 2 - большую часть времени 1 - время от времени и не так часто 0 - только иногда |
3. Я испытываю бодрость 3 - совсем не испытываю 2 - очень редко 1 - иногда 0 - практически все время |
|
4. Я легко могу присесть и расслабиться 0 - определенно, это так 1 - наверно, это так 2 - лишь изредка, это так 3 - совсем не могу |
4. Мне кажется, что я стал все делать очень медленно 3 - практически все время 2 - часто 1 - иногда 0 - совсем нет |
|
5. Я испытываю внутреннее напряжение или дрожь 0 - совсем не испытываю 1 - иногда 2 - часто 3 - очень часто |
5. Я не слежу за своей внешностью 3 - определенно, это так 2 - я не уделяю этому столько времени, сколько нужно 1 - может быть, я стал меньше уделять этому времени 0 - я слежу за собой так же, как и раньше |
|
6. Я испытываю неусидчивость, мне постоянно нужно двигаться 3 - определенно, это так 2 - наверно, это так 1 - лишь в некоторой степени, это так 0 - совсем не испытываю |
6. Я считаю, что мои дела (занятия, увлечения) могут принести мне чувство удовлетворения 0 - точно так же, как и обычно 1 - да, но не в той степени, как раньше 2 - значительно меньше, чем обычно 3 - совсем так не считаю |
|
7. У меня бывает внезапное чувство паники 3 - очень часто 2 - довольно часто 1 - не так уж часто 0 - совсем не бывает |
7. Я могу получить удовольствие от хорошей книги, радио- или телепрограммы 0 - часто 1 - иногда 2 - редко 3 - очень редко |
|
Сумма баллов по части I |
Сумма баллов по части II |
|
Правило оценки: 0-7 баллов — "норма" (отсутствие достоверно выраженных симптомов тревоги и депрессии) 8-10 баллов — "субклинически выраженная тревога / депрессия" 11 баллов и выше — "клинически выраженная тревога / депрессия" Пример 1: по шкале тревоги (слева) получилось 11 баллов, по шкале депрессии (справа) - 3 балла. Можно сделать вывод, что имеет место клинически выраженная тревога, а уровень депрессии находится в пределах нормы Пример 2: по шкале тревоги получилось 15 баллов, по шкале депрессии - 9 баллов. Можно сделать вывод о том, что имеет место клинически выраженная тревога и субклинически выраженная депрессия Пример 3: по шкале тревоги получилось 6 баллов, по шкале депрессии - 1 балл. Можно сделать вывод о том, что уровни и тревоги, и депрессии находятся в пределах нормы | |
Коррекция психосоциальных ФР способствует улучшению психологического статуса, качества жизни больных, их приверженности к медикаментозному лечению и изменению образа жизни в позитивном направлении. Лицам с низкой социальной поддержкой необходимо проведение разъяснительной беседы по поводу данного ФР. Рекомендуется расширение социальных контактов, участие в формальных и неформальных объединениях по интересам, а также групповом психологическом тренинге. Лицам с высоким суммарным СС риском, больным ССЗ, имеющим высокий уровень психоэмоционального стресса даются следующие рекомендации:
- нормализовать повседневный режим труда и отдыха;
- обеспечить ночной сон длительностью не менее 7-8 часов;
- использовать выходные и праздничные дни, ежегодный отпуск для полноценного активного отдыха;
- оптимизировать физическую активность (по показаниям ежедневные пешие прогулки в среднем темпе, плавание, другие виды аэробной нагрузки);
- освоить несложные техники релаксации (дыхательный тренинг, аутотренинг, прогрессивная мышечная релаксация).
В случае необходимости проводится индивидуальное или групповое консультирование пациента у психолога/психотерапевта.
Из эффективных немедикаментозных мер коррекции психоэмоционального напряжения используется когнитивная и поведенческая психотерапия, увеличение физической активности и реабилитация в санаторно-курортных условиях (особенно после перенесенного ИМ, ОКС, инсульта, операции реваскуляризации миокарда).
При наличии клинически значимых симптомов тревоги и депрессии следует рассмотреть вопрос о проведении психотерапии, назначении медикаментов или их комбинации, что может способствовать коррекции аффективных симптомов и улучшению качества жизни, связанного со здоровьем, однако он не всегда позволяет достичь четкого положительного воздействия на прогноз ССЗ. Класс рекомендаций по коррекции психосоциальных факторов и уровень их доказательств представлен в таблице "Рекомендации по самопомощи и уровень доказательств их пользы"
Таблица "Рекомендации по самопомощи и уровень доказательств их пользы"
|
Рекомендации |
Класс пользы |
Уровень доказательств |
|---|---|---|
|
Мультимодальные поведенческие вмешательства, включающие обучение пациента методам преодоления психоэмоционального напряжения/стресс, физические упражнения и психологическое консультирование, должны быть предписаны лицам с наличием психосоциальных факторов риска |
I |
А |
|
В случае клинически значительных симптомов депрессии, тревожности и враждебности, должны быть рассмотрены психотерапия или психотерапия в сочетании с лекарственной терапией. Такой подход может уменьшить проявления указанных признаков и повысить качество жизни, связанное со здоровьем, хотя доказательств определенного положительного эффекта на кардиальные конечные точки неубедительны. |
IIа |
А |
ПРИЛОЖЕНИЕ
Список сокращений и условных обозначений
EACPR — Европейская ассоциация кардиоваскулярной профилактики и реабилитации
ESC — Европейское кардиологическое общество
ESO — EuropeanStrokeOrganization
HbAl — гликированный (гликозилированный) гемоглобин
FDA (FoodandDrugAdministration) — Управление по контролю качества пищевых продуктов и лекарственных препаратов в США
SТИМ — инфаркт миокарда с подъемом сегмента ST электрокардиограммы
SCORE (SystematicCoronaryRiskEvaluation) — шкала для определения суммарного СС риска
USPSTF — Специальная группа по профилактическим услугам США
АЗВДП — аллергические заболевания верхних отделов дыхательных путей
АГ — артериальная гипертония
АД — артериальное давление
АКШ — аортокоронарное шунтирование
АО — абдоминальное ожирение
АПФ — ангиотензинпревращающий фермент
АРА — антагонисты рецепторов ангиотензина
АСК — ацетилсалициловая кислота
БА — бронхиальная астма
БАБ — бета-адреноблокатор
БОД — болезни органов дыхания
БСК — болезни системы кровообращения (сердечно сосудистые заболевания)
ВОЗ — Всемирная организация здравоохранения
ГСД — гестационный сахарный диабет (гипергликемия, выявленная в период беременности, но не соответствующая критериям "манифестного" СД)
ДАД — диастолическое АД
ДИ — доверительный интервал
ЕОК — Европейское общество кардиологов
ЕОА — Европейское общество атеросклероза
ЗНО — злокачественное новообразование
ЗОЖ — здоровый образ жизни
ИБС — ишемическая болезнь сердца
ИзбМТ — избыточная масса тела
ИИ — ишемический инсульт
ИМ — инфаркт миокарда
HM6nST — инфаркт миокарда без подъема сегмента ST электрокардиограммы
КМП — кабинет медицинской профилактики
ИМТ — индекс массы тела
ЛЖ — левый желудочек
Лп(а) — липопротеин(а)
ЛВП — липопротеины высокой плотности
ЛНП — липопротеины низкой плотности
ЛПУ — лечебно-профилактическое учреждение
МП — медицинская профилактика
МТ — масса тела
НИЗ — неинфекционные заболевания
НМТ — нарушение мозгового кровообращения
НТГ — нарушенная толерантность к глюкозе
НГН — нарушение гликемии натощак
ОКС — острый коронарный синдром
ОМП — отделение МП — отделение медицинской профилактики
ОНМК — острое нарушение мозгового кровообращения
ОР — относительный риск
ОХС — общий холестерин
ПГТТ — пероральный глюкозотолерантный тест
ПСА — простат-специфический антиген
РКИ — рандомизированное клиническое исследование
САД — систолическое АД
СД — сахарный диабет
СД 2 — сахарный диабет 2 типа
СКФ — скорость клубочковой фильтрации
СМАД — суточноемониторирование АД
СН — сердечная недостаточность
СС — сердечно-сосудистый
ССЗ — сердечно сосудистые заболевания (болезни системы кровообращения)
ТГ — триглицериды
ТИА — транзиторная ишемическая атака
УЗИ — ультразвуковое исследование
участковый врач — врач-терапевт участковый, врач-терапевт участковый цехового врачебного участка, врач общей практики (семейный врач)
участок — терапевтический участок, участок врача общей практики (семейного врача) цеховой врачебный (фельдшерский) участок, фельдшерский участок, комплексный участок
ФК — функциональный класс
ФК NYHA функциональный класс сердечной недостаточности Нью-Йоркской кардиологической ассоциации
ФП — фибрилляции предсердий
ФР — фактор риска
ХБОД — хронические болезни органов дыхания
ХБП — хроническая болезнь почек
ХНИЗ — хронические неинфекционные заболевания
ХБОД — Хронические болезни органов дыхания
ХБ — хронический бронхит
ХОБЛ - хронические обструктивные заболевания лёгких
ХС-ЛПНП — холестерин липопротеинов низкой плотности
ХС-ЛПВП — холестерин липопротеинов высокой плотности
ХСН — хроническая сердечная недостаточность
ЦВБ — цереброваскулярные болезни
ЦЗ — центр здоровья
ЦМП — центр медицинской профилактики
ЧKB — чрескожное коронарное вмешательство
ЭКГ — электрокардиография
Коэффициенты пересчета
Холестерин: мг/дл = ммоль/л х 38,6
Триглицериды: мг/дл = ммоль/л х 88,5
Глюкоза: мг/дл = ммоль/л х 18